O Clariped o protocolo pediátrico é um protocolo de classificação de risco que diferente de outros, foca em uma especialidade médica: a pediatria. Foi desenvolvido pelo Instituto D’Or de Pesquisa e Ensino (Idor) do Rio de Janeiro, em parceria com o Departamento de Pediatria e o Instituto de Medicina Social da Faculdade de Medicina da Universidade Federal do Rio.
Portanto o Clariped consiste no estabelecimento de uma ordem para o atendimento médico, baseada em critérios clínicos e não na ordem de chegada ou qualquer critério exclusivamente administrativo, garantindo o atendimento de forma responsável. O protocolo deve classificar de forma fácil, clara e rápida a relevância clínica.
Baseia-se na atribuição de um nível de urgência a cada paciente compatível com a presença de alguns critérios clínicos observados e analisados logo após sua chegada ao setor. Cada nível é associado a uma meta de tempo máximo de espera para o atendimento médico, no sentido de garantir segurança.
Por que o Clariped foi desenvolvido?
O Clariped foi desenvolvido devido a falta de contemplação das particularidades da faixa etária pediátrica nas classificações existentes. Dessa forma,seu objetivo é ser uma ferramenta simples, objetiva e de fácil uso para a classificação de risco em emergências pediátricas adequada ao contexto brasileiro.
Qual a importância do CLARIPED?
O protocolo Clariped é importante, pois humaniza a assistência na emergência pediátrica e identifica rapidamente os pacientes com risco de rápida evolução para gravidade ou morte. Ele garante a equidade no tratamento, melhora os mecanismos de gestão da emergência pediátrica, delimita o tempo de espera para atendimento em função do risco, garante segurança e eficiência ao paciente e à equipe de saúde, além de fornecer informações adequadas aos pacientes e seus acompanhantes durante a sua permanência na instituição.
Como funciona o Clariped ?
Em um primeiro momento é extremamente importante que toda a equipe da emergência esteja familiarizada com o Clariped e apta a reconhecer discriminadores evidentes de maior risco para garantir o sucesso da classificação.
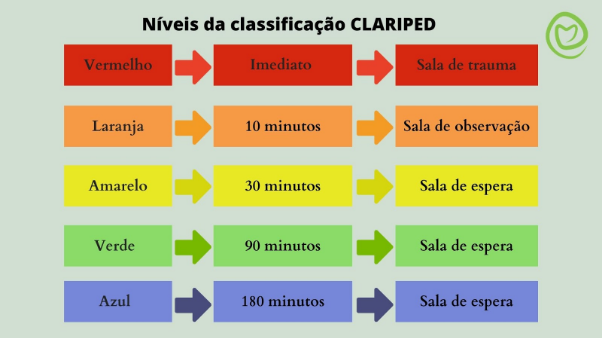
O Clariped possui cinco classificações distribuídas pelas cores: Vermelho, Laranja, Amarelo, Verde e Azul.
Representando o respectivo tempo-alvo para o atendimento médico: Imediato, até 10 minutos, até 30 minutos, até 60 minutos ou até 180 minutos e o local para encaminhamento.
O processo todo de classificação deve durar de 2 a 5 minutos.
O fluxo do Clariped é feito em duas etapas principais:
ETAPA 1
Apresentação individual e explicação do Clariped
O atendimento ao paciente deve-se iniciar com um cumprimento do profissional ao responsável e à criança, seguido da apresentação dos respectivos nomes (do profissional e do responsável) para garantir uma comunicação personalizada. Em seguida o profissional deve deixar claro que esta primeira abordagem não é o atendimento médico e sim a classificação de risco que antecede o atendimento médico baseada em critérios clínicos. Além de fornecer uma explicação básica sobre o protocolo.
Coleta de informações
A coleta de informações deve se limitar aos dados relevantes para a realização da classificação de risco: motivo da consulta, presença de alergias a medicamentos, acompanhamento pediátrico prévio, presença de doenças de base, uso atual de medicações e peso informado. Por isso as seguintes perguntas sobre a criança são recomendadas:
- Porque procurou o serviço de Emergência (motivo da consulta)?
- Possui alergia a algum medicamento? Qual?
- Tem acompanhamento pediátrico regular? Onde?
- Tem alguma doença prévia? Qual?
- Está em uso de algum medicamento? Qual e qual o horário da última dose?
- Qual o último peso aferido da criança (se não souber, pesar)?
Aferição de sinais vitais e cálculo do escore “VIPE” (Sinais Vitais em Pediatria)
São quatro sinais vitais a serem medidos: frequência respiratória (FR); frequência cardíaca (FC); saturação (SpO2) e temperatura (Tax).
A cada sinal vital medido é atribuída uma pontuação de acordo com a tabela VIPE e o somatório das quatro pontuações compõe o escore VIPE que pode variar entre 0 e 12 e corresponderá a uma das cinco cores de acordo com as seguintes faixas:
AZUL –Soma dos sinais vitais com pontuação 0
VERDE –Soma dos sinais vitais com pontuação 1 a 2
AMARELO –Soma dos sinais vitais com pontuação 3 a 5
LARANJA –Soma dos sinais vitais com pontuação 6 a 9
VERMELHO –Soma dos sinais vitais com pontuação 10
É importante ressaltar que o valor do score VIPE não determina a classificação de risco final é necessário realizar as duas etapas para uma decisão precisa.
ETAPA 2
Consulta aos discriminadores
Após a etapa de definição do escore VIPE, o próximo passo é avaliar e escolher os discriminadores, de acordo com o motivo da consulta: cardiovascular; consciência; corpo estranho; gastrointestinal; geniturinário; inespecíficos; intoxicação exógena; locomotor; neurológico; olho, ouvido, nariz e garganta; pele e tecido subcutâneo; trauma, sangramento, ferimento e/ou queimadura; vias aéreas/respiração.
A dor é avaliada através de uma combinação das percepções tanto da criança, como da enfermagem. Em crianças maiores, solicita-se que ela dê uma nota de 1 a 10 para a intensidade de sua dor, utilizando-se uma Escala Visual Analógica (EVA), ao mesmo tempo em que a enfermeira verifica sinais objetivos como facies de dor, taquicardia e comportamento em geral. Todavia, nas crianças menores utiliza-se a escala de faces, multiplicando-se o valor atribuído por dois (x2), para se converter para uma escala de 1 a 10.
Contudo, em crianças menores de 3 meses, atribuem-se pontuações de 0 a 2 para cada uma das cinco categorias (expressão facial, agitação das pernas, atividade, choro e nível de consolabilidade) e somam-se as pontuações obtidas.
Classificação de risco final e encaminhamento do paciente ao local de espera adequado
Após a realização das etapas 1 e 2 é dada a classificação de risco final e o enfermeiro deve encaminhar o paciente para a área adequada, de acordo com sua classificação de risco final e fluxo da unidade para aguardar o atendimento médico. Além disso é importante que o profissional coloque uma identificação da classificação de risco atribuída ao paciente (pulseira ou adesivo), de modo que ele possa ser reconhecido rapidamente.
Reclassificação de risco
Primeiramente deve ser feito um acompanhamento caso algum paciente em espera tenha os sintomas agravados. Ele deve ser reavaliado e reclassificado alterando sua prioridade clínica atribuída inicialmente.
Sugere-se que um médico fique destinado apenas aos atendimentos das classificações verdes ou azuis e os outros concentram-se em casos vermelhos, laranja e amarelos, se não houver mais atendimento de pacientes verdes e azuis, o médico se destina aos casos amarelos. Da mesma forma acontece com os profissionais destinados a cuidar dos casos vermelhos, laranja e amarelos.
Dessa forma o atendimento fica melhor distribuído garantindo atenção prioritária aos casos graves, mas garantindo o atendimento ético e responsável a todos.
Bibliografia
https://www.scielo.br/pdf/rpp/v34n3/pt_0103-0582-rpp-34-03-0254.pdf
Quer receber mais conteúdos como esse? Assine a Newsletter!
No related posts.